Membrana Timpánica
La ubicación membrana timpánica puede ser considerada tanto en el Oído Externo (OE) como del Oído Medio (OM), como también puede ser considerada anatómicamente solo como parte del Oído Medio. La membrana timpánica corresponde al límite entre el oído externo y oído medio, por lo que está involucrada en las patologías de ambos sectores.
es por eso que le dedicaremos un capítulo especial sólo a la Membrana Timpánica, ya que es una estructura importante al momento de evaluar y diagnosticar alguna patología a nivel de Oído Medio mediante la exploración del oído externo.
i. Inclinación
La membrana timpánica se ubica en el extremo medial del CAE, que conecta el OE y OM. La inclinación de la membrana timpánica es muy variable según las edades.
Durante la vida embrionaria, la membrana timpánica se halla ubicada en la base del cráneo y presenta una disposición completamente horizontal. Después y a medida que el cráneo se desarrolla, se eleva por su lado externo, aproximándose paulatinamente a vertical sin llegar nunca a ella.
En el recién nacido, el ángulo de inclinación de la membrana timpánica que se forma con la horizontal, es considerable, mide alrededor de 30 a 35º. Esta menor inclinación de la membrana timpánica dificulta su visión por lo que al momento de la otoscopía se puede tener dificultades en su observación. Debemos tener cuidado y no describir la pared posterior del CAE.
En el adulto el ángulo de inclinación de la membrana timpánica que se forma con la horizontal es de 40 a 45º. La orientación de la membrana timpánica es por lo tanto igual a la corta diferencia tanto en el recién nacido como en el adulto. Fick postula que desde el punto de vista físico, la membrana timpánica es más sensible a la acción de ondas sonoras cuanto más se aproxima a la porción vertical.
 |
| Inclinación normal de membrana timpánica típica en adultos |
ii. Forma
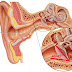
La forma de la membrana timpánica es casi regularmente circular, pero dista mucho de ser plana (cóncava o elíptica). La membrana timpánica en niños es casi circular, mientras que en adultos, es de forma elíptica, midiendo 10mm. en su eje vertical y entre 9 a 8mm. en su eje horizontal, con un espesor de 0,1mm. es abombada hacia dentro, adoptando de esta manera la forma de embudo muy abierto cuya abertura mira hacia el fondo del CAE. La porción más saliente o vértice del embudo recibe el nombre de Umbo (ombligo). El umbo está situado un poco por debajo del centro de la membrana timpánica, que corresponde a la extremidad libre de la Mango (o Rama) del martillo, formando, por así decirlo el cuerpo del martillo con el umbo.
 |
| Membrana timpánica: en orden de izq. a der. de forma esquemática a real de una membrana timpánica sana del Oído Derecho (OD). |
iii. Modo de Inserción
La membrana timpánica corresponde por su "circunferencia" por su "circulo" timpánico, que sirve de marco. Este pequeño "círculo" óseo, presenta en su trayecto de su borde interno un surco muy marcado, el SULCUS TYMPANICUS, en el que la membrana timpánica se encuentra engastada como un vidrio en un reloj en su ranura metálica. Se encuentra fija al fondo de esta ranura por una cinta "circular" de tejido conjuntivo, denominada RODETE ANULAR de Gerlach.
El "círculo" timpánico es siempre incompleto, ofreciendo por arriba y delante una pérdida de sustancia que representa 1/6 aproximadamente de su "circunferencia" total, por lo que más bien forma una simple media luna con dos cuernos.
El espacio libre comprendido por los dos cuernos, que corresponde a la porción que falta del círculo timpánico (óseo), se conoce como SEGMENTO DE RIVINUS. A este nivel, a causa de la desaparición del Sulcus Timpanicus, desde cada uno de los cuernos del círculo timpánico, el Rodete Anular de Geralch se dirige hacia la base pequeña apófisis del martillo y forma dos pequeños cordones convergentes entre sí, denominados LIGAMENTOS TIMPANOMALEOLARES.
Esta parte de la membrana timpánica forma prominencia hacia el lado del CAE, constituyendo por el lado opuesto una pequeña excavación, que forma parte de la caja del oído medio y denominada Bolsa Superior de Prussak.
Anton Von Troeltsch ha descrito en la cara interna de la membrana timpánica otras dos depresiones (o bolsas) , la anterior y posterior de Troeltsch. La bolsa anterior se encuentra por debajo del ligamento timpanomaleolar anterior; mientras que la bolsa posterior se abre por debajo del ligamento timpanomaleolar posterior.
Por encima de esta última, e inmediatamente por detrás del martillo, es donde se encuentra la entrada superior de Prussak.
A nivel de la Pars Fáccida de Sheapnell, Rivinus ha descrito un orificio que comunica la caja del tímpano (OM) con el CAE. (Agujero de Rinivus). Para algunos autores este orifico es constante, para otros es ocasional y otros consigan su existencia con una producción artificial o patológica.
 |
| Membrana timpánica normal del Oído Izquierdo (OI) donde Pf: Pars Fláccida y Pt: Pars Tensa. -En esta membrana timpánica se observa una Pars Fláccida bien desarrollada y prominente- |
En resumen: Los 4/5 de la membrana timpánica tienen una capa fibrosa medial diferenciada, llamada Pars Tensa. El 1/5 restante superior de la membrana timpánica está formado por una capa medial delgada y flexible, llamada Pars Fláccida.
iv. Imagen Otoscópica
En la otoscopía, la observación de la membrana timpánica debe diferenciar claramente la normalidad y lo patológico. Se deben evaluar cuatro características principales:
• Aspecto y coloración
• Posición
• Movilidad
• Triángulo (o cono) luminoso, (o triángulo o cono de luz)
Presenta una coloración gris perla, a la que se junta un ligero tinte violáceo y amarillo oscuro. Esta coloración no es del todo uniforme: el gris es algo más oscuro en el segmento anterior de la membrana timpánica y más claro en el segmento posterior.
En a parte superior de la membrana, muy cerca de la circunferencia y un poco por delante de su polo superior, notamos, un pequeño punto saliente de color blanquecido: La pequeña apófisis del martillo, de donde parten los dos ligamentos timpamomaleolares y por encima del cual se encuentra la Membrana de Shraonell. Desde este punto desciende, a la manera de un radio hacia el umbo, una faja de un blanco amarillento, que es el mango (o rama) del martillo; éste es oblicuo hacia posteroinferior y termina a nivel del umbo por una extremidad redondeada o alargada en forma de espátula.
Un poco por detrás del martillo, muchas veces se percibe el promontorio y la rama vertical del yunque: el promontorio ocupa casi el mismo nivel que el umbo, en cuando a la rama vertical del yunque, se halla situada más arriba y desciende comúnmente hasta la parte media del mando del martillo y, algunas veces, hasta su 1/3 inferior.
Más abajo, en el segmento inferior, observamos una especie de reflejo luminoso: El Triángulo (o cono) Luminoso de Politzer (se suele llamar sólo triángulo (o cono) luminoso, o como cono luminoso, o de luz). Tiene la forma de un triángulo isósceles, cuyo vértice corresponde al umbo, y la base, más o menos ancha, desciende cerca de la circunferencia y su dirección es oblicua hacia abajo y delante. La aparición del triángulo luminoso es el resultado de la inclinación de la membrana timpánica y, sobretodo de su curvatura (su forma de embudo). El reflejo del triángulo luminoso proviene ya que la porción de la membrana timpánica que ocupa es casi vertical y refleja directamente hacia el ojo del examinador los rayos que caen sobre la misma.
El triángulo luminoso es muy variable en su aspecto, como lo son la inclinación y la curvatura de la membrana timpánica que lo producen y de las que por así decirlo, es su expresión. A veces ancho, otros muy estrechos y casi lineal, o puede hallarse interrumpido en su continuidad por una o muchas fajas negras transversales, que semejan intersecciones, o falta su parte inferior quedando reducido a un pequeño triángulo, e incluso un simple punto luminoso cercano al umbo. Lógicamente, el triángulo luminoso es la luz del otoscopio que se refleja en la membrana timpánica.
La membrana timpánica normal es traslúcida, es decir, deja pasar parte de la luz, permitiendo visualizar las estructuras subyacentes y el triángulo luminoso. Cuando algo está alterado al otro lado (en el oído medio (OM)), no deja pasar luz, casi ni se ve el triángulo luminoso y se observa opaco.
Las estructuras que se observan en una otoscopía clínicas en la membrana timpánica (los que debiésemos encontrar)
son:
• Ático
• Apófisis corta del martillo
• Mango (o Rama) del martillo
• Umbo
• Triángulo luminoso
• Pars Tensa
• Pars Fláccida
v. División Topográfica
Si trazamos una línea recta que pase por el mango (o rama) del martillo y además por el umbo, dividirá la membrana timpánica en dos mitades:
una
• Anterior (o preumbilical), y otra
• Posterior (o retroumbilical).
 |
| Donde Ub: Umbo. Ant: Anterior. Post: Posterior. |
Si además trazamos una segunda línea recta perpendicular a la anterior y que también pase por el umbo, dividiremos también la membrana timpánica en dos mitades o segmentos: estos son
• Superior (o supraumbilical), y otro
• Inferior (o subumbilical).
Las dos líneas rectas trazadas juntas, sobre la membrana timpánica, nos permite dividir a ésta en cuatro cuadrantes, que se designan según su situación a cuadrantes, estos son:
• Cuadrante Posterosuperior
• Cuadrante Posteoinferior
• Cuadrante Anterosuperior
• Cuadrante Anteroinferior
.png) |
| Donde Ub: Umbo. Cuadrante Psup: Pósterosuperior. Cuadrante Pinf: Pósteroinferior. Cuadrante Asup: Anteriosuperior. Cuadrante Ainf: Anteroinferior. |
En el cuadrante anterosuperior encontramos el mango (o rama) del martillo, con la apófisis corta del martillo.
Mientras que en el cuadrante anteroinferior encontramos el triángulo luminoso.
Semejante división topográfica es muy útil en clínica, permitiéndonos localizar y describir las patologías que suele ser asiento la membrana timpánica. Por lo tanto, cada anomalía que se observe en la membrana timpánica se debe consignar en qué cuadrante fue visto.
vi. Constitución anatómica de la Membrana Timpánica
La membrana timpánica se halla constituida por tes capas, estas tres capas hacen que la membrana timpánica tenga un espesor de 0,1mm. Procedentes de exterior hacia interior estas tres capas son:
a) Capa Cutánea (o escamosa o lateral)
Deriva del Ectodermo y mide aproximadamente 30µ (micrones) de espesor. Compuesta por células epidérmicas, ya que corresponde a la continuación de la parte ósea del CAE que después de revestirlo, se continúa afinando para reflejarse sobre la membrana timpánica, y constituir la capa más externa de ésta.
Debido a estas características, en la membrana timpánica no se encuentran glándulas ceruminosas, folículos pilosos, ni glándulas sebaceas. De esto, es interesante destacar que la estructura histológica de un saco de Colesteatoma , es idéntico al encontrado en el epitelio normal de la membrana timpánica.
Debido a estas características, en la membrana timpánica no se encuentran glándulas ceruminosas, folículos pilosos, ni glándulas sebaceas. De esto, es interesante destacar que la estructura histológica de un saco de Colesteatoma , es idéntico al encontrado en el epitelio normal de la membrana timpánica.
b) Capa fibrosa (o capa media o Lámina Propia)
Esta capa deriva del Mesodermo y mide aproximadamente 100µ. Es notable por su resistencia, constituye el armazón de la membrana timpánica. Se subdivide en dos láminas, que son más o menos aisladas: Una subcapa externa formada por fibras de colágeno con forma radial, que parten en la periferia de la membrana del rodete anular de Gerlach. Y una subcapa interna formada por fibras circulares. Muy densas en la periferia, y que se adelgazan gradualmente a medida que se aproximan al centro, formando alrededor del umbo más que una membrana casi homogénea, en dirección arciforme, débilmente marcada.
Cabe destacar que esta capa se encuentra solamente en la Pars Tensa, en la Pars Fláccida se encuentra ausente, que en su reemplazo existen fibras elásticas que forman una capa muy delgada que se confunde con el ligamento externo del Martillo.
Cabe destacar que esta capa se encuentra solamente en la Pars Tensa, en la Pars Fláccida se encuentra ausente, que en su reemplazo existen fibras elásticas que forman una capa muy delgada que se confunde con el ligamento externo del Martillo.
Existiría un tercer orden de fibras ramificadas, los Fascículos Dentríticos, desarrollados muy particularmente en el segmento posterior de la membrana timpánica. Por la parte periférica, ocupan el espacio comprendido entre las fibras radiadas y las circulares. Su porción central se halla situada por dentro de estas últimas, inmediatamente por debajo de la mucosa.
C) Capa Mucosa (o capa media, o interna)
Es una dependencia de la mucosa del oído medio (OM), el cual está formada por una delgada capa de epitelio cúbico, el cual descansa una lámina propia de fibras de colágeno y capilares, en otras palabras, se compone de un corión muy delgado, sobre el cual se dispone una sola capa de células pavimentosas de contornos poligonales.
 |
| Capas de la membrana timpánica Donde CAE: Conducto Auditivo Externo. OM: Oído Medio. Rm: Rama del Martillo Capa Cutánea, Capa Fibrosa y Capa Mucosa. |
Rodete anular de Gerlach
El rodete anular de Gerlach de la membrana timpánica y que fija esta última al círculo timpánico, se halla constituído, por el cruzamiento en la superficie de la membrana timpánica de los diferentes fascículos conjuntivos de la capa fibrosa, a los que van a juntarse el periostio, la dermis cutánea y el corión de la mucosa.
Membrana Fláccida de Shrapnell (o Pars fláccida timpánica)
Se caracteriza por la ausencia casi completa de la capa fibrosa (capa intermedia), la que solamente le envía algunos tractos sin importancia. Se reduce por lo tanto, a dos capas directamente adosadas entre sí: la capa cutánea y la capa mucosa.
vii. Irrigación de la Membrana Timpánica
La membrana timpánica está irrigada en su cara externa por:
• Arteria Auricular profunda
• Rama de la Arteria Maxilar
Mientras que la cara interna de la membrana timpánica está irrigada por:
• Rama Estilomastoidea de la Arteria Auricular posterior
• Rama timpánica de la Arteria Maxilar
viii. Drenaje venoso de la Membrana Timpánica
El drenaje venoso de la membrana timpánica por su cara externa se realiza hacia:
• Vena Yugular interna
Mientras que su cara interna, se realiza hacia:
• Seno transverso
• Venas de la Duramadre
• Plexo venoso de la trompa faringotimpánica (o trompa de Eustaquio)
ix. Inervación de la Membrana Timpánica
La inervación de la membrana timpánica por su cara externa está dada por:
• Nervio Auriculotemporal
• Rama de la división Mandibular del Trigémino (V)
Mientras que la cara interna de la membrana timpánica está inervada por:
• Nervio Vago (X)
• Algunas Ramas del Nervio Glosofaríngeo (IX)
• Algunas Ramas del Nervio Facial (VII)
x. Fisiología de la Membrana Timpánica
La principal función de la membrana timpánica, es recibir las ondas sonoras provenientes del medio externo, gracias a su forma de embudo, existe una acumulación directa de estas ondas. Para que posterior mente estas ondas sean transformadas en ondas mecánicas, debido a la oscilación de los huesesillos del OM.
La ondas sonoras que provienen del medio externo, son captadas por el pabellón auricular, luego de recorrer el CAE golpean a la membrana timpánica, la membrana timpánica el recibir esta energía (acústica) ésta vibra y le traspasa la energía al Martillo (transformándose en energía mecánica por la vibración de los huesesillos), el que éste al ser golpeado por la membrana timpánica, golpea al Yunque, y éste golpea al Estribo. La energía (de tipo mecánica) es traspasada huesesillo por huesesillo, desde su primer impacto mecánico en la membrana timpánica, hasta la ventana redonda, ubicada en la Cóclea (OI).
La tensión que puede adoptar la membrana timpánica al momento de captar las ondas sonoras del ambiente, varían gracias a la acción de los músculos del martillo y estribo cuando se recibe intensidades muy altas (arco reflejo de protección llamado reflejo estapedial) que lo veremos más adelante.
La tensión que puede adoptar la membrana timpánica al momento de captar las ondas sonoras del ambiente, varían gracias a la acción de los músculos del martillo y estribo cuando se recibe intensidades muy altas (arco reflejo de protección llamado reflejo estapedial) que lo veremos más adelante.
Otra función es de protección, la membrana timpánica protege al OM, pero no solo de sustancias líquidas o elementos físicos si no, que también actúa junto con la trompa faringotimpánica -o trompa de Eustaquio- (que lo veremos más adelante) para equiparar las presiones entre el OM y el medio externo.
xi. ¿Cómo identificar de qué oído es la membrana Timpánica?
Al momento de hacer una otoscopía, lógicamente ya sabemos qué oído estamos evaluando, pero. al momento de ver una imagen o revisar clases o hasta incluso un atlas de otoscopía, ¿cómo identificamos el oído sin tener que leer la descripción de la foto o imagen?
La dirección que indique la rama junto con la apófisis corta del martillo y junto con el lado donde se encuentre la triángulo luminoso, indicará de qué oído se trata.
 |
| Los círculos indican la membrana timpánica con sus respectivas estructuras que nos indicarán qué oído estamos observando. |
En audiología clínica, cada oído se consigna con un color respectivo: Oído Izquierdo con AZUL y el Oído Derecho con ROJO. Esto ya sea para audiometrías (tema que se verá más adelante), y cualquier examen audiológico que se realice.
Un tip para nunca olvidar el color de cada oído, es tener en cuenta que los colores según el oído, son contrapuestos a los típicos colores políticos sociales: los de izquierda, por el rojo de la URSS.
 Una perforación timpánica es un agujero o ruptura de la membrana timpánica, que mayoritariamente ocurre en la Pars Tensa, y pueden ser centrales o marginales que varían en distintos tamaños.
Una perforación timpánica es un agujero o ruptura de la membrana timpánica, que mayoritariamente ocurre en la Pars Tensa, y pueden ser centrales o marginales que varían en distintos tamaños.
Siguiente tema:
Un tip para nunca olvidar el color de cada oído, es tener en cuenta que los colores según el oído, son contrapuestos a los típicos colores políticos sociales: los de izquierda, por el rojo de la URSS.
xii. Perforaciones timpánicas
 Una perforación timpánica es un agujero o ruptura de la membrana timpánica, que mayoritariamente ocurre en la Pars Tensa, y pueden ser centrales o marginales que varían en distintos tamaños.
Una perforación timpánica es un agujero o ruptura de la membrana timpánica, que mayoritariamente ocurre en la Pars Tensa, y pueden ser centrales o marginales que varían en distintos tamaños. Etiología
Las perforaciones timpánicas pueden ser causadas por dos mecanismos: violentos cambios de presión, ya sea dentro del Conducto Auditivo Externo (CAE) o del oído medio, estos pueden ser cambios de presión de aire, presión sonora y hasta de agua, por ejemplo una palmada con la mano abierta en el oído, una explosión cercana, o bucear a mucha profundidad (a los buzos les da una típica patología llamada Barotráuma). Como también, pueden ser causadas por traumas físicos directos hacia la membrana timpánica, por ejemplo, inserción de un cotonito (barrita de algodón), de ganchos, pinzas o palitos de fósforo (cerillos).
También existe otra clasificación:
• Perforación directa
- Lesión por objetos extraños
- Lavados de oídos realizados incorrectamente
• Perforación indirecta
- Golpes con mano abierta
- Trauma acústico
- Cambios bruscos de presión
- Infecciones de oído (Otitis Media Crónica (OMC))
Signos y síntomas
• Presencia de Acúfenos (Tinnitus)
• Otalgia (dolor de oídos)
• Otorrea
• Hipoacúsia de conducción*
- A mayor extensión de la perforación, mayor será la pérdida auditiva
NOTA 1: *Pueden o no presentar hipoacúsia.
 |
| Propaganda en colegios de Estados Unidos contra el Bullying. "Nunca le golpees a alguien en el oído. Puede causar problemas en la audición" |
El Diagnóstico* está dado por: Anamnesis, otoscopía y audiometría. Y su tratamiento puede estar dado por: resolución espontánea, miringoplastía y timpanoplastía.
NOTA 2: *NO se debe realizar impedanciometría en perforación timpánica.
La membrana timpánica tiene una gran capacidad de regeneración y conservar así sus funciones antes descritas de manera normal. Para esto, depende de una serie de condiciones: a) Buena función de la trompa faringotimpánica (o trompa de Eustaquio), b) Irrigación de la membrana timpánica, y c) Extensión de la destrucción de la Capa Fibrosa (o Capa Media) de la membrana timpánica.
NOTA 3: Más adelante se profundizará sobre la perforación timpánica.
Siguiente tema:
Anatomofisiología del Oído Medio (OM)

.png)
.png)











muy bueno conocer de esto gracias
ResponderBorrarMuchas gracias por tu comentario Jimmy! saludos :)
Borrarexelente para enseñanza y aprendisaje
ResponderBorrarGracias estimado por tu comentario, saludos!
BorrarMuy buen resumen, gracias :)
ResponderBorrarMuchas gracias! :)
BorrarMuy buen artículo! Me servirá para mi rotación de orl.
ResponderBorrarExcelente , me sirvio mucho para repasar :D
ResponderBorrarExcelente resumen, me sirvió mucho, gracias :D
ResponderBorrarTu información es muy completa y clara, me gusto tu blog
ResponderBorrarExcelente resumen y puntualizaciones anatómicas; en la parte histológica, la capa externa de la membrana timpánica debe llamarse "capa epitelial externa", y no "cutánea", ya que ésta supone la presencia de dermis y a veces con anexos.
ResponderBorrar¿Qué sucede si no hay presencia de cono luminoso? ¿Afecta de alguna manera más?
ResponderBorrarLa membrana timpánica tiene una gran capacidad de regeneración y conservar así sus funciones antes descritas de manera normal. Para esto, depende de una serie de condiciones reclamajusticia.es/que-fueron-las-cruzadas/
ResponderBorrarEn la cotidianidad de la práctica médica nos nutren las cápsulas de la buena praxis médica reconociendo la valía de el trabajo presentado.
ResponderBorrar